

精神科診療において「病名(診断名)」は、単に患者さんの状態をラベルづけするものではなく、治療の方向性や支援体制を整える上で重要な意味を持っています。しかし、実際の診療の場では「病名が一つしかついていない人」と「複数の病名が併記されている人」が存在します。この違いは何によって生じるのでしょうか。本記事では、その背景や考え方の違いを、具体例を交えて丁寧に解説していきます。
精神科での診断は、身体疾患のように明確な血液検査や画像所見によって一義的に確定できるものではありません。症状の経過や重なり、患者さんの生育歴や生活背景を踏まえて、総合的に判断されます。そのため「どの病名をつけるか」「複数を併記するか」については、医師によって解釈の幅が生まれるのが実情です。
診断の目的は、患者さんに適切な治療を提供し、症状改善を目指すためです。したがって、必ずしも病名が多ければ良い、少なければ正確というわけではなく、「どう整理して伝えるか」「治療の焦点をどこに置くか」が重要になります。
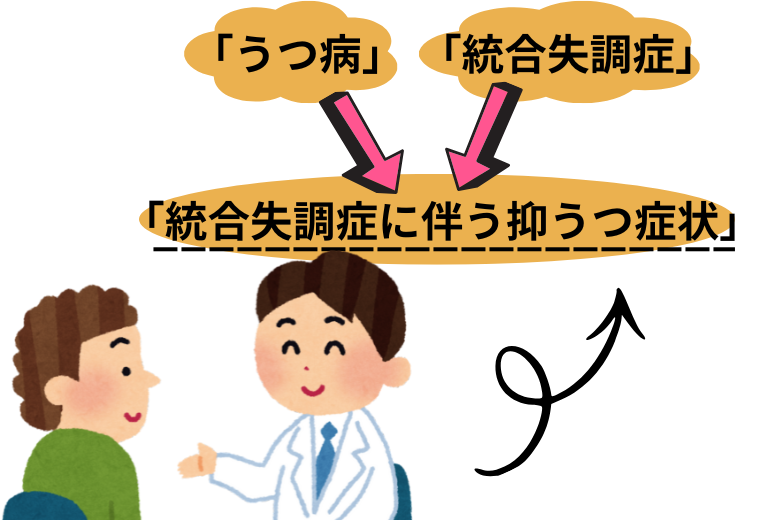
たとえば統合失調症を例にとると、その本質は「幻覚や妄想」といった精神病症状にあります。一方、うつ病の本質は「抑うつ気分や意欲の低下」です。仮に統合失調症の方が抑うつ状態に陥った場合、別個に「統合失調症」と「うつ病」を並列して診断することは基本的にありません。多くの場合は「統合失調症に伴う抑うつ症状」と判断されます。
一部の医師は、こうした状態を「統合失調感情障害」と呼ぶこともありますが、いずれにせよ「統合失調症とうつ病を完全に並列する」ケースは少ないのです。これは双極性障害(躁うつ病)についても同様で、「統合失調症でもあり双極性障害でもある」という診断はほとんど存在しません。必ずどちらか一方が「主たる病名」とされます。

一方で、神経症圏の病気、つまり強迫症やパニック障害などは、統合失調症と重なることがしばしばあります。統合失調症の患者さんのうち、約10〜20%は強迫症状を併発すると言われています。
この場合、診断をどうつけるかは医師によって異なります。
診断基準であるDSM-5では、併記は可能とされています。たとえば「統合失調症の陽性症状(幻覚・妄想)は落ち着いているが、強迫症状だけが残っている」という場合には、「統合失調症」と「強迫症」を併記して診断する方が臨床的にわかりやすいとされます。
発達障害の場合は、複数の診断名を併記するのが一般的です。たとえば「ADHDと知的障害を併発している」「自閉スペクトラム症と抑うつ症が同時にみられる」といった形です。
これは発達障害が生まれつきの特性であり、さらに後天的にうつ病や不安障害などを発症することが少なくないためです。発達障害は「その人の持っている特性」、うつ病やパニック障害は「そのとき生じている状態」として整理する考え方が適しています。そのため、発達障害の診断では併記がスタンダードになっているのです。
PTSD(心的外傷後ストレス障害)は「過去の強いストレス体験」が本質にあります。精神疾患全般がストレスと深く関わっていますが、PTSDは特に「過去の出来事が現在の症状に影響を与え続けている」という点が特徴的です。
診断上は、PTSDは強迫症やパニック症と同じ「不安症群」に位置づけられています。しかし臨床現場では、医師によって対応が異なります。
特に統合失調症の症状が落ち着いたあと、トラウマ記憶や過去の出来事に苦しんでいる場合は、PTSDを併記する方が治療の見通しを立てやすいこともあります。

病名を併記することには、明確なメリットとデメリットがあります。
メリット
デメリット
そのため、複数の病名を並列して整理できるだけの理解力や余裕がある患者さんに対しては、併記は有効に働きます。しかし、情報が多いと混乱してしまう方にとっては、むしろ「主たる病名を一つ」に絞り、そのうえで「症状として他の特徴がある」と説明する方が適切です。
診断はあくまで「医師が一方的につけるもの」ではなく、患者さんの理解や納得とともに共有されることが望まれます。病名が複数ある場合も、なぜ併記するのか、その意味は何かを丁寧に説明することが大切です。
患者さんにとっては「自分は何の病気なのか」という問いは非常に大きな意味を持ちます。そのため、病名が多いことによって安心する方もいれば、不安を感じる方もいます。最も重要なのは、病名にとらわれすぎず「今の自分の課題は何か」「治療の優先順位はどこにあるのか」を一緒に考えることです。
精神科において、病名が一つか複数かは「正しいか間違いか」という単純な問題ではなく、治療や支援を進めるうえでの整理の仕方の違いに過ぎません。
病名はラベルではなく「治療を導く道標」です。患者さんと医師が共に理解を深め、必要に応じて複数の病名を整理しながら、回復への道を歩んでいくことが大切だと言えるでしょう。